Stato dell’arte della terapia del dolore osteoartrosico
Il sintomo caratteristico dell’osteoartrosi (OA) o artrosi, la forma più comune di artrite, è il dolore.1,2 Il dolore è responsabile delle limitazioni funzionali, della riduzione della qualità della vita e del ricorso alle cure mediche; negli Stati Uniti l’OA degli arti inferiori è la causa principale di disabilità motoria negli anziani e una delle principali cause di dolore globale.1,2 Supportare il paziente nella gestione del dolore migliora la qualità della vita e riduce i costi individuali e sociali; per questo motivo i professionisti della salute dovrebbero gestire adeguatamente il dolore in questi pazienti.2
Epidemiologia e clinica dell’artrosi
L’artrosi è la più frequente malattia delle articolazioni con una prevalenza che tende ad aumentare con l’età. Anche se nessun distretto articolare viene risparmiato, le sedi più frequentemente interessate sono ginocchio, anca e mano. Una gonartrosi radiologicamente documentata si rileva nel 14-37% della popolazione adulta-anziana americana.1
L’artrosi delle ginocchia è più comune nelle donne per le più frequenti alterazioni dell’allineamento tra femore e tibia. Il varismo delle ginocchia (gambe a “O”) e il valgismo (gambe a “X”) determinano un’alterata distribuzione del carico statico e dinamico, con conseguente usura asimmetrica della cartilagine e dolore topograficamente diverso: nel varismo delle ginocchia il dolore sarà prevalente nella parte interna dell’articolazione, mentre nel valgismo delle ginocchia il dolore sarà più intenso sul versante laterale dell’articolazione.3
L’anca è l’altro distretto frequentemente interessato dal processo artrosico. Anche in questo caso vi sono specifici fattori predisponenti, primo fra tutti è la displasia congenita, seguita dal valgismo e dal varismo del collo femorale. Tutte queste condizioni determinano un’alterata distribuzione del carico statico e dinamico sui capi articolari; questa favorisce l’innesco e la progressione del processo artrosico.3
La mano è un ulteriore bersaglio molto caratteristico dell’artrosi primaria con una distribuzione del tutto particolare; si registra infatti la netta predilezione per le articolazioni interfalangee distali e prossimali e per l’articolazione trapezio-metacarpale del pollice. A livello delle articolazioni interfalangee distali e prossimali, il reperto dominante e caratteristico è rappresentato da particolari nodosità, definite rispettivamente noduli di Heberden e di Bouchard. La sintomatologia dolorosa ha carattere intermittente, è largamente condizionata dal sovraccarico funzionale e tende a diminuire nel tempo con l’instaurarsi delle tipiche deformità articolari. L’artrosi trapezio-metacarpale, o rizartrosi del pollice, ha un impatto clinico più marcato e può assumere un’impronta invalidante, specie in soggetti che svolgono attività manuali.4
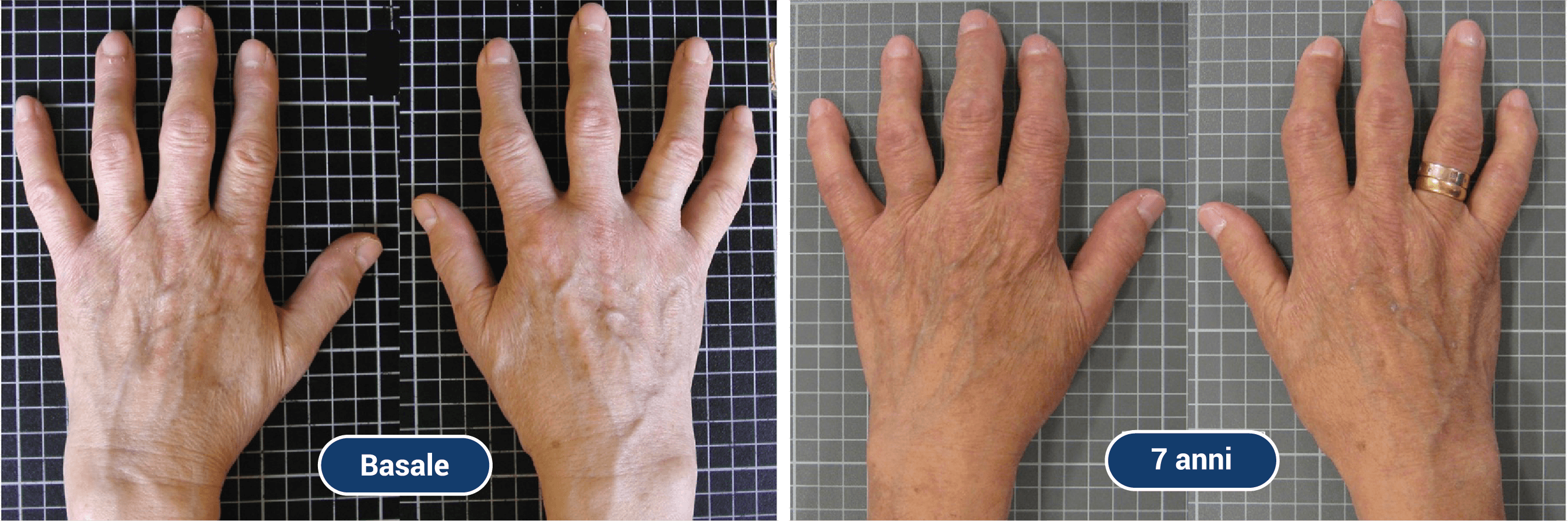 Figura 1. Artrosi alle mani in un paziente: evoluzione nel tempo
Figura 1. Artrosi alle mani in un paziente: evoluzione nel tempo
Fonte: Marshall M, et al. Longitudinal validity of using digital hand photographs for assessing hand osteoarthritis progression over 7 years in community-dwelling older adults with hand pain. BMC Musculoskelet Disord. 2019 Oct 27;20(1):484. doi: 10.1186/s12891-019-2829-0. PMID: 31656178; PMCID: PMC6815403.
Le manifestazioni cliniche dell’artrosi, specie nelle fasi iniziali, sono modulate da un’ampia serie di variabili quali clima, attività lavorativa e sportiva, abitudini di vita, peso corporeo ecc. Spesso è presente una netta dissociazione clinico-radiologica, nel senso che soggetti con artrosi radiologicamente conclamata possono presentare una sintomatologia minima e viceversa.2
La sintomatologia dell’artrosi è alquanto variegata in rapporto ai distretti anatomici coinvolti e allo stadio evolutivo della malattia. I tre sintomi dominanti sono il dolore, la rigidità articolare alla ripresa del movimento e la limitazione funzionale.5
Il dolore artrosico viene generalmente definito di tipo meccanico. Negli stadi iniziali di malattia, è innescato dalle sollecitazioni alle quali è sottoposta l’articolazione e si caratterizza con ampie variazioni di intensità tra le diverse giornate e nell’arco di una singola giornata, in rapporto al sovraccarico funzionale statico o dinamico; è minore o assente al risveglio, ha un decorso intermittente, con pause anche protratte di relativo benessere e si accentua nel corso della giornata, con un apice serale. Il riposo attenua il dolore, ma la ripresa del movimento, dopo un protratto periodo di immobilità, può risultare molto problematica, con evidente instabilità e zoppia iniziale specie quando sono interessate le articolazioni portanti. La topografia del dolore ed i fattori che lo innescano o ne amplificano l’intensità sono elementi di rilevante valore indiziario in ottica diagnostico-differenziale. Sono caratteristici della coxartrosi, ad esempio, la comparsa di dolore in regione inguinale nell’atto di infilarsi una scarpa o una calza, di alzarsi da una sedia bassa o nello scendere dall’auto. Nella gonartrosi il dolore compare o si accentua nei percorsi in discesa o su terreni accidentati.5
Con l’evoluzione della malattia, la soglia di innesco del dolore tende ad abbassarsi, tanto da limitare lo svolgimento di attività che determinano un sovraccarico funzionale del distretto anatomico interessato. Negli stadi più avanzati il dolore diviene pressoché costante, con fasi di intensità tali da determinare una rilevante compromissione funzionale e limitare notevolmente lo svolgimento delle comuni attività della vita quotidiana.5
Questa schematica descrizione del dolore artrosico è corretta, ma parziale, e non va presa troppo alla lettera nella pratica clinica quotidiana. La maggior parte dei fallimenti nella strategia di contenimento del dolore artrosico deriva proprio da una superficiale valutazione della fisiopatologia del dolore e dei fattori che lo innescano e ne modulano l’espressività.
Il dolore artrosico può presentare anche una netta componente infiammatoria, innescata e/o amplificata da malattie concomitanti o dal sovraccarico funzionale. La presenza di una componente infiammatoria deve essere ricercata e valutata con particolare attenzione al fine di attuare una strategia di trattamento adeguatamente personalizzata. Va quindi valutato un eventuale aumento degli indici di flogosi, quali la velocità di eritrosedimentazione (VES) e la proteina C reattiva (PCR); questi esami sono oramai entrati nella routine degli esami ematochimici e spesso possono essere effettuati direttamente nello studio del medico di medicina generale. La condrocalcinosi, ad esempio, è una artrite da microcristalli che spesso si associa con quadri artrosici in diversi stadi evolutivi. Anche se gli scenari clinici della condrocalcinosi variano da forme oligosintomatiche a quadri esplosivi di flogosi articolare, la combinazione di queste due condizioni, spesso ignorata e sottovalutata, può determinare una drammatica accentuazione della sintomatologia dolorosa e della rapidità di progressione del danno osteocartilagineo. In questi casi, la somministrazione di colchicina a basso dosaggio (1 mg/die) può risultare indicata per la sua azione efficace sulla componente infiammatoria del dolore.6
Il dolore artrosico può presentare anche una rilevante componente neuropatica, che rende ragione della refrattarietà del dolore alla tradizionale terapia antalgica che viene talvolta osservata. Quadri di iperalgesia e di franca allodinia possono manifestarsi quando si attivano alcuni complessi meccanismi di sensibilizzazione centrale, che determinano un’ipersensibilità al dolore. Questa componente può rendere ragione della discordanza talvolta sorprendente tra dolore percepito ed entità del danno articolare. In quest’ottica, un’attenta valutazione della risposta del paziente a farmaci di classe chimica diversa e con diverso meccanismo d’azione può contribuire in modo rilevante alla comprensione della fisiopatologia del dolore. La componente neuropatica spiega inoltre perché farmaci come la duloxetina possono determinare un miglior controllo del dolore refrattario agli anti-infiammatori non steroidei e ai cortisonici.7
Secondo il modello bio-psico-sociale tipico dell’approccio della medicina generale, anche i fattori psicologici e sociali devono essere considerati, insieme alla componente biologica, nella valutazione del dolore muscoloscheletrico dell’individuo. In particolare, il dolore è visto come un pattern comportamentale bio-psico-fisiologico per il quale è necessario adottare un approccio interdisciplinare con interventi multimodali integrati. Secondo questo modello, fattori cognitivi, emotivi, psicologici, comportamentali, fisici e sociali interagiscono nel perpetuare o meno il dolore, con un processo di sensibilizzazione centrale. Ciò sarebbe causato da alterazioni dei sistemi anti-nocicettivi per fattori genetici o comportamentali come ansia, depressione e stress, con conseguente aumentata suscettibilità.8,9
Sulla base di queste premesse si può affermare che una corretta strategia di trattamento del dolore artrosico non può prescindere da un’attenta valutazione delle numerose variabili che ne condizionano l’espressività. La scelta del farmaco antalgico più appropriato non potrà non tener conto della componente dominante del dolore, sia essa meccanica, infiammatoria, neuropatica o da sensibilizzazione centrale, e del suo substrato anatomico, quale edema osseo, impegno delle strutture periarticolari e sinovite. Le variazioni dell’intensità del dolore in rapporto con il contesto ambientale condizionano fortemente la scelta del farmaco, le modalità di somministrazione, nonché le misure di prevenzione e supporto alla terapia antalgica. Comorbidità e stato psicologico del paziente sono elementi da considerare con grande attenzione. Non possiamo inoltre non ricordare l’importanza di un’attenta valutazione degli effetti collaterali e delle interazioni in particolari situazioni come quelle di patologia cardio-vascolare, renale, gastro-intestinale.
Terapia antalgica del dolore osteoartrosico: un problema aperto
La terapia del dolore artrosico è un tema la cui trattazione non può essere confinata in un contesto puramente tecnico per una serie di aspetti di ordine etico e filosofico, che non possono essere ignorati. La dimensione etico-filosofica della terapia del dolore artrosico deriva da una sostanziale contraddizione insita nel noto aforisma della Scuola Medica Salernitana: “Primum non nocère, secundum sedare dolorem”.
Nel caso dell’artrosi, un’incisiva sedazione del dolore è tanto auspicata quanto potenzialmente nociva, in quanto può indurre a mantenere un sovraccarico funzionale dell’articolazione con conseguente rapida progressione del danno anatomico. Per evitare l’innesco di questo pericoloso circolo vizioso è necessario che un efficace trattamento antalgico sia associato ad un rigoroso programma di protezione meccanica dell’articolazione colpita. Nella pratica clinica quotidiana, questa integrazione ideale tra terapia sintomatica e prevenzione dell’evoluzione della malattia purtroppo si realizza raramente, a differenza di quanto avviene, ad esempio, per le malattie cardiovascolari.
Un radicato pregiudizio culturale è alla base di questo preoccupante fenomeno: l’artrosi non viene considerata una vera e propria malattia, ma una conseguenza inevitabile del progredire dell’età e non suscita quel pathos e quella paura che sono elementi il più delle volte necessari per innescare incisive modifiche dello stile di vita volte a prevenirne la progressione.
Se a ciò si aggiunge il fatto che molti soggetti svolgono mansioni lavorative del tutto incompatibili con una decorosa strategia di trattamento e di prevenzione del danno articolare, allora ben si comprendono le ragioni che portano molti pazienti ad assumere per lunghi periodi di tempo inopportuni cocktail antalgici ad elevato rischio di gravi effetti collaterali al solo scopo di mantenere il posto di lavoro. L’abuso di anti-infiammatori non steroidei, spesso assunti in un contesto di autoprescrizione, è di comune riscontro nella pratica clinica quotidiana e comporta rischi inaccettabili a livello gastroenterico e, soprattutto, cardiovascolare.10
Nel trattamento della maggior parte delle malattie reumatiche ci si ispira generalmente al concetto della piramide terapeutica, con una sequenza progressiva e ben ordinata di passaggi, che si ispirano al miglior compromesso possibile tra efficacia e tollerabilità. Nel caso della terapia dell’artrosi, le diverse linee guida sono relativamente concordi nel collocare alla base della piramide gli anti-infiammatori non steroidei e i glucocorticoidi per via intra-articolare e in una posizione più ambigua il paracetamolo e gli altri antalgici (tramadolo, duloxetina). Per quanto riguarda le tappe successive, le indicazioni della letteratura mal si prestano a definire un percorso geometrico ben ordinato e l’immagine di riferimento è quella di un caotico labirinto piuttosto che quella di una rassicurante piramide. Nelle linee guida dell’American College of Rheumatology e della Arthritis Foundation figura anche un lungo elenco di farmaci ed interventi di comune impiego nella pratica clinica, anche se non supportato da convincenti evidenze (Tabella 1).2,5,11,12
 Tabella 1. Raccomandazioni per il trattamento farmacologico dell’osteoartrite della mano, del ginocchio e dell’anca.
Tabella 1. Raccomandazioni per il trattamento farmacologico dell’osteoartrite della mano, del ginocchio e dell’anca.
Gestione del paziente con dolore osteoartrosico secondo le Linee Guida
Le linee guida (LG) svolgono un ruolo determinante nella pratica clinica con molteplici ripercussioni a livello decisionale, organizzativo e medico-legale. La loro corretta applicazione non può prescindere da un’approfondita analisi delle potenzialità e dei limiti che le caratterizzano. Nel caso dell’artrosi, il rispetto delle linee guida può risultare particolarmente problematico sia per il notevole grado di discordanza, sia per la complessità e la variabilità dei possibili
diversi scenari clinici, che spesso impongono di superarne il rigido schematismo.
Concordanze e discordanze fra le LG e possibili raccomandazioni di trattamento condivise
Uno degli aspetti più controversi in tema di linee guida della terapia dell’artrosi riguarda il posizionamento del paracetamolo e dei farmaci anti-infiammatori non steroidei (FANS) nei diversi gradini della piramide terapeutica. Ciò va ricondotto all’eterno conflitto esistente in medicina tra efficacia e tollerabilità.
I FANS hanno un’efficacia generalmente superiore rispetto al paracetamolo, ma presentano un rischio decisamente più elevato di interazione con altri farmaci e di effetti collaterali, specie in soggetti fragili, anziani e con rilevanti comorbidità. Nelle linee guida della Osteoarthritis Research Society International (OARSI), l’uso di paracetamolo non è raccomandato (salvo casi particolari) perché le revisioni della letteratura mostrano “una scarsa, se non nulla, efficacia sul dolore artrosico con segnali di epatotossicità (livello 4A e 4B)”.2 Nelle linee guida della European Society for Clinical and Economic Aspects of Osteoporosis and Osteoarthritis (ESCEO) l’impiego del paracetamolo è invece raccomandato come trattamento antalgico di primo livello. Gli anti-infiammatori non steroidei sono indicati nella gestione farmacologica avanzata dei pazienti persistentemente sintomatici.13 Un’ulteriore rilevante differenza tra le linee guida OARSI e quelle ESCEO riguarda il ruolo dei cosiddetti “symptomatic slow-acting drugs for OA” (SYSADOAs), la glucosamina e il condroitin solfato, il cui impiego è raccomandato dall’ESCEO, ma non dall’OARSI.2,13
Le linee guida dell’American College of Rheumatology e dell’Arthritis Foundation del 2019 collocano su piani diversi i FANS per via orale e topica (fortemente raccomandati) rispetto al paracetamolo, che viene “raccomandato con riserva” (“conditionally recommended”) analogamente a tramadolo, duloxetina, capsaicina topica, condroitin solfato e agopuntura.12
Le linee guida della Società Italiana di Reumatologia valorizzano il ruolo del paracetamolo, che dovrebbe essere considerato di prima scelta nei soggetti anziani per il miglior profilo di tollerabilità rispetto agli anti-infiammatori non steroidei, il cui impiego deve essere considerato alla più bassa dose efficace e per il minor tempo possibile nei soggetti che non rispondono al paracetamolo.14
Nell’ambito delle strategie di trattamento non farmacologiche figurano strategie di “self efficacy” e “self management”, con riferimento agli interventi sul sonno, che hanno dimostrato effetti non trascurabili sulla gestione del dolore nei pazienti con malattie reumatiche.11 La perdita di peso, nelle persone sovrappeso o obese, è un obiettivo di particolare rilevanza strategica;5 il controllo del peso corporeo associato all’esercizio fisico è considerato efficace e sicuro per tutti i pazienti con osteoartrosi del ginocchio, indipendentemente da eventuali comorbilità.2 L’esercizio in acqua, sebbene sia supportato da una modesta evidenza e dimostri solidi benefici sul dolore e valutazioni oggettive sulla funzione fisica, ha come limiti principali i costi e la non sempre agevole accessibilità.2 È utile consigliare calzature appropriate, soprattutto quelle che si dimostrano in grado di assorbire urti, nel caso di persone che presentano artrosi degli arti inferiori.5 In caso di dolore articolare di tipo meccanico o instabilità, dovrebbe essere valutato l’utilizzo di rinforzi/supporti articolari/solette.5 Gli effetti benefici delle ortesi sulla gestione del dolore sono stati costantemente osservati per le scarpe ortopediche nell’osteoartrosi del ginocchio e per le ortesi nel caso di impegno della mano e del ginocchio.11 Alcuni ausili (ad esempio bastoni da passeggio ed apribarattoli o aprirubinetti) dovrebbero essere considerati come aggiunte ai trattamenti di base per le persone con osteoartrosi che hanno problemi specifici con le attività della vita quotidiana.5 Fatta eccezione per l’uso del bastone, nessuna revisione sistematica ha però valutato gli ausili per la vita quotidiana per i loro effetti sul dolore. Sebbene diversi plantari possano essere raccomandati in base agli effetti positivi sul dolore, non ci sono prove sufficienti per fornire raccomandazioni in merito al design o ai materiali.11
Gestione del paziente con dolore osteoartrosico nella pratica clinica: quale percorso terapeutico nella realtà italiana
Le linee guida della Società Italiana di Reumatologia del 2019 sono a loro volta un eccellente punto di riferimento al quale si ispira l’approccio terapeutico della maggior parte dei reumatologi nella pratica clinica quotidiana. Esse raccomandano diverse modalità di trattamento, con una sequenza che vede, nell’ordine, paracetamolo, farmaci per uso topico (anti-infiammatori e capsaicina), FANS orali, oppioidi “deboli” (tramadolo), limitando il ruolo degli oppioidi più potenti a situazioni di dolore intenso refrattario o a circostanze “eccezionali”.14
Un sicuro valore viene riconosciuto alla terapia intra-articolare con steroidi, specie se effettuata sotto guida ecografica, che ne garantisce precisione e accuratezza specie in sedi anatomiche difficili da raggiungere con il metodo tradizionale. Anche al trattamento loco-regionale con acido ialuronico vengono attribuiti effetti benefici sul dolore ed un’azione “risparmiatrice” nei confronti degli anti-infiammatori non steroidei. Un effetto antalgico viene attribuito anche a glucosamina e condroitin solfato. I diversi farmaci ad azione essenzialmente sintomatica vengono, in pieno accordo con le linee guida internazionali, collocati in uno scenario articolato di misure volte a limitare il sovraccarico funzionale dei diversi distretti articolari ed a garantire il mantenimento del tono muscolare con percorsi riabilitativi adeguatamente personalizzati.14
Approccio real-life: una strategia possibile?
In considerazione sia dell’ampia variabilità di raccomandazioni e dei limiti delle linee guida delle principali società scientifiche sia della ancor più rilevante eterogeneità di scenari clinici e del contesto dei pazienti con osteoartrosi, l’approccio al dolore artrosico nella pratica clinica quotidiana non può che risultare alquanto eterogeneo: comportamenti prescrittivi diametralmente opposti trovano comunque ampia giustificazione. Si può legittimamente affermare che, nella scelta della terapia più appropriata del dolore artrosico, le linee guida svolgono un ruolo secondario rispetto allo specifico scenario clinico del singolo paziente che condiziona in modo determinante la scelta del farmaco, la posologia, la durata del trattamento e le potenziali misure di supporto.
In quest’ottica è necessaria un’accurata valutazione preliminare delle condizioni generali del paziente, delle comorbidità e della terapia in atto al momento della visita. Non si deve inoltre trascurare una meticolosa anamnesi volta a chiarire efficacia e tollerabilità di farmaci antidolorifici assunti in precedenza.
Agli opposti estremi dell’ampia gamma di scenari documentabili si collocano rispettivamente i soggetti con dolore refrattario e quelli che riferiscono una risposta rapida ed efficace al trattamento. Nei soggetti refrattari si dovrà verificare se posologia e scelta del farmaco risultino appropriati e in quelli che non rispondono ad un primo livello di trattamento, quando ispirato al principio della massima tollerabilità, sarà necessario valutare attentamente il rapporto rischio/beneficio di una terapia più incisiva.
La refrattarietà, quando riferita alla terapia antalgica dell’artrosi, deve essere sempre oggetto di scrupolosa verifica. Non va dimenticato che la diffusa farmacofobia induce spesso a ritardare l’inizio del trattamento, a evitare il ricorso a farmaci appropriati e/o a utilizzare una posologia inadeguata in termini di dose, durata e frequenza di somministrazione. Questa combinazione di comportamenti può spesso indurre il paziente a considerare ingiustificatamente inefficace un farmaco, assunto però in modo inadeguato, e alimenta pregiudizi difficili da abbattere.
La prescrizione di un farmaco antalgico non dovrebbe rappresentare l’ultimo atto dell’inquadramento clinico, ma un momento importante e preliminare di un percorso di vigile monitoraggio della risposta, che potrà fornire preziose indicazioni sulla patogenesi del dolore e sullo stadio evolutivo della malattia.
Anche se l’efficacia del paracetamolo nella terapia del dolore artrosico non può ritenersi ottimale, la maggior parte delle linee guida ne raccomanda l’impiego come molecola di prima linea, da valutare nel contesto di una più ampia e articolata strategia di trattamento. Alla base di questo principio vi è l’ottimo rapporto rischio/beneficio e la buona compatibilità con molti dei farmaci di più comune impiego.5,11
Inoltre, l’analisi della risposta al paracetamolo nell’artrosi può fornire preziose indicazioni sulla natura del dolore, sul substrato anatomico e sul suo grado di refrattarietà. In quest’ottica il ricorso iniziale al paracetamolo può svolgere un ruolo teragnostico. Il termine “teragnostica” è un neologismo che definisce l’integrazione di un metodo diagnostico con uno specifico intervento terapeutico. In senso lato questo concetto trova una possibile applicazione in Reumatologia: la pronta e quasi miracolosa risposta allo steroide nella polimialgia reumatica, come l’efficacia selettiva della colchicina nelle artriti da microcristalli, sono gli esempi più noti di come l’inquadramento diagnostico possa trovare un rilevante supporto nella selettiva risposta a uno specifico farmaco. Quindi, il tipo di risposta al paracetamolo, valutabile in un arco di tempo relativamente breve, potrà fornire utili indicazioni sulle più opportune misure da adottare nelle ulteriori tappe del percorso assistenziale. Si segue in questo il vecchio criterio “ex adiuvantibus”, con la risposta al farmaco che diventa a sua volta uno strumento diagnostico.
Una buona risposta al paracetamolo si può verificare in soggetti nei quali il dolore ha una componente prevalentemente meccanica e/o neuropatica, mentre una netta refrattarietà deporrà a favore di una base infiammatoria del dolore. Anche per la rilevanza clinica di questo tipo di feedback, il paracetamolo, per il suo eccellente rapporto rischio/beneficio non può che collocarsi alla base della piramide terapeutica del dolore artrosico.
L’efficacia antalgica dei FANS è notoriamente superiore rispetto a quella del paracetamolo e degli antalgici puri. Il loro impiego nella pratica clinica quotidiana ha però una serie di rilevanti limitazioni per il rischio di effetti collaterali, specie in soggetti anziani o in pazienti con rilevanti comorbidità, e per le potenziali interazioni con altri farmaci di comune impiego in una larga quota di popolazione, quali ad esempio anti-ipertensivi, anti-diabetici orali, ASA a basse dosi, anticoagulanti orali, ecc. In questi soggetti occorre valutare con molto scrupolo il rischio gastro-intestinale, cardio-vascolare e renale. Il rischio di effetti collaterali a livello del tratto gastrointestinale aumenta in caso di associazione dei FANS con il paracetamolo rispetto alla somministrazione singola di ognuno dei due.15
Nei pazienti a maggior rischio di complicanze gastroenteriche è indicata l’associazione con un gastroprotettore o il ricorso ai farmaci COX-2 selettivi (celecoxib, etoricoxib) per il minor potenziale gastrolesivo.
Fra gli anti-infiammatori “tradizionali”, il naproxene presenta un profilo di rischio cardiovascolare tra i migliori della categoria. Nei soggetti con fattori di rischio cardiovascolare è comunque indicato un monitoraggio della pressione arteriosa.16
Gli effetti renali di celecoxib (un inibitore selettivo della COX-2) e naproxene (un FANS) sono stati confrontati in soggetti anziani sani di età pari o superiore a 65 anni. L’insieme dell’esperienza preclinica e clinica suggerisce che il profilo di sicurezza cardiorenale dei FANS selettivi e degli inibitori selettivi della COX-2 è comparabile.17
Nei soggetti anziani andrebbero preferiti gli anti-infiammatori con emivita breve (ad esempio l’ibuprofene) ed evitati quelli con emivita lunga (ad esempio il piroxicam).
La terapia farmacologica per il dolore nell’anziano18
- Il paracetamolo deve essere considerato come trattamento di prima linea per la gestione del dolore sia acuto sia cronico nei soggetti anziani, in particolare di origine muscoloscheletrica, a causa della dimostrata efficacia e del buon profilo di sicurezza. Ci sono relativamente poche precauzioni relative e controindicazioni assolute alla prescrizione del paracetamolo. Negli adulti è importante non superare la dose massima giornaliera autorizzata (3 g/24 h per via orale e 4 g/24 h per via rettale).
- I FANS non selettivi e gli inibitori selettivi della COX-2 devono essere usati con cautela negli anziani dopo che altri trattamenti più sicuri non hanno fornito sufficiente sollievo dal dolore. La dose più bassa deve essere utilizzata per la durata più breve. Per le persone anziane, un FANS o un inibitore selettivo della COX-2 dovrebbe essere prescritto insieme a un PPI, scegliendo quello con il costo di acquisto più basso. Tutte le persone anziane che assumono FANS o inibitori della COX-2 devono essere regolarmente monitorate per gli effetti collaterali gastrointestinali, renali e cardiovascolari, per le interazioni farmaco-farmaco e farmaco-malattia.
- Gli oppioidi hanno dimostrato efficacia a breve termine sia per il cancro che per i dolori non cancerosi, ma mancano dati a lungo termine. I pazienti con dolore moderato-grave devono essere presi in considerazione per la terapia con oppioidi, in particolare se il dolore causa compromissione funzionale o riduce la qualità della vita. I pazienti con dolore continuo devono essere trattati con formulazioni di oppioidi orali o transdermici a rilascio modificato volte a fornire concentrazioni plasmatiche relativamente costanti. Poiché vi è una marcata variabilità nel modo in cui i singoli pazienti rispondono agli oppioidi, il trattamento deve essere individualizzato ed attentamente monitorato per efficacia e tollerabilità. Si devono prevedere gli effetti collaterali degli oppioidi (inclusi nausea e vomito) e prendere in considerazione un’adeguata profilassi. Un’appropriata terapia lassativa, come la combinazione di un emolliente delle feci e di un lassativo stimolante, deve essere prescritta durante il trattamento a tutte le persone anziane a cui è stata prescritta una terapia con oppioidi.
È necessaria una revisione regolare del paziente per valutare il beneficio terapeutico e per monitorare gli effetti avversi.
Gli anti-infiammatori non steroidei per uso topico hanno dimostrato un’incoraggiante efficacia nel trattamento del dolore artrosico a livello della mano e del ginocchio. L’attività antalgica risulta comparabile con quella delle formulazioni orali, con il vantaggio di una rilevante riduzione del rischio di effetti collaterali a livello gastrointestinale renale e cardiovascolare.2
La capsaicina per uso topico ha dimostrato un’efficacia superiore al placebo, ma inferiore a quella degli antinfiammatori, anche in termini di tollerabilità, ed è raccomandata per il trattamento di specifiche articolazioni.5,11
In presenza di manifestazioni flogistiche clinicamente ed ecograficamente documentabili, la terapia steroidea intra-articolare può determinare un’incisiva e rapida attenuazione del dolore di entità e durata variabili in rapporto all’intensità del processo infiammatorio e all’evoluzione del danno anatomico.5
Sono da tenere in considerazione anche le terapie non farmacologiche, che comprendono approcci educazionali, terapie fisiche e riabilitative, in un’ottica di empowerment del paziente e rafforzamento delle sue competenze e conoscenze; queste lo rendono più attento e responsabile alla gestione della sua patologia. È oramai accertato che esiste una stretta connessione tra il risultato del trattamento e fattori psicosociali. Lo stato psicologico del paziente è un forte determinante per il livello di disabilità, per il mantenimento della mobilità e della partecipazione alle attività quotidiane.19
È pertanto necessario che il paziente venga coinvolto attraverso una corretta informazione ed un percorso educazionale oltre che responsabilizzato sulla natura del suo dolore. Le rassicurazioni ed i consigli di automedicazione rappresentano il primo approccio nell’assistenza di questa tipologia di pazienti ed il supporto dell’accompagnamento una strategia per mantenere i più alti livelli di salute possibile. Il processo di educazione deve mirare a facilitare un cambiamento comportamentale relativo alla salute ed alleggerire il carico psicologico legato alla patologia. Il MMG deve approfondire con il paziente le preoccupazioni, le paure e le convinzioni sulla natura e sul significato del dolore.20 Gli interventi educativi possono includere informazioni sulla natura del tipo di dolore, le opzioni disponibili per la sua gestione e gli approcci non farmacologici, informazioni sul decorso clinico della malattia, consigli per il mantenimento della mobilità, incoraggiamenti ad evitare l’inattività prolungata, che rappresentano, tra le altre, strategie di coping, autogestione e cura di sé volte a sviluppare una maggiore resilienza nei confronti delle patologie, in particolare quelle croniche, nei pazienti.2,5,19
Inoltre, vanno favorite le modifiche degli stili di vita che possono incidere negativamente sulle manifestazioni dolorose. In particolare i fattori meccanici, la sedentarietà e la prolungata inattività, l’obesità, il fumo di sigaretta, l’ansia, le modifiche del tono dell’umore e lo stress. Non vanno poi trascurati i programmi riabilitativi e l’esercizio fisico, con un’attività graduale ed un programma di esercizio fisico personalizzato, in particolare per i pazienti con episodi acuti o riacutizzazioni. L’obiettivo è migliorare la funzionalità e prevenire la disabilità dell’individuo, nell’ambito di un processo di recupero delle capacità di esecuzione di attività della vita quotidiana. Le terapie fisiche (calore superficiale, crioterapia, crio-ultrasuoni, TENS, LLLT, magnetoterapia), in assenza di controindicazioni specifiche, possono portare ad una riduzione significativa della sintomatologia dolorosa, se combinate al trattamento farmacologico e ai programmi di esercizio fisico-riabilitazione.2,5,19
Terapia del dolore artrosico: barriere e nuove sfide
Le principali barriere per un’ottimale terapia del dolore artrosico sono essenzialmente rappresentate dalla problematica attuazione delle misure di supporto alla terapia farmacologica, dalla scarsa aderenza terapeutica, dal delicato rapporto rischio/beneficio del trattamento.
Non si può pensare di modificare favorevolmente l’evoluzione naturale della malattia senza attuare radicali modifiche dello stile di vita. L’obiettivo fondamentale della terapia dell’artrosi non è quello di sopprimere il dolore il più rapidamente possibile, ma quello di contrastare nel migliore dei modi l’evoluzione del danno anatomico. Ciò può realizzarsi solo attuando misure volte a garantire la massima protezione dell’articolazione nei confronti di un’ampia gamma di fattori alla base della sofferenza osteocartilaginea. Un primo passo fondamentale è quello di limitare il più possibile il sovraccarico funzionale delle articolazioni, modificando in modo incisivo lo stile di vita ed alcune abitudini quotidiane. Si tratta di un obiettivo prioritario, ma non facile da raggiungere, specie nei casi nei quali lo stress meccanico delle articolazioni colpite sia legato allo svolgimento di attività lavorative usuranti.1,2
In quest’ottica andrebbe attuato un programma di “economia articolare” volto a realizzare il migliore equilibrio tra riduzione dello stress meccanico, mobilizzazione dell’articolazione e potenziamento muscolare. Le caratteristiche manifestazioni cliniche dell’artrosi si accentuano con il sovraccarico funzionale, ma anche con il riposo protratto. L’idroterapia, intesa come ginnastica in acqua senza carico, rappresenta il miglior compromesso possibile tra il movimento e la protezione meccanica in caso di impegno delle articolazioni portanti. Un programma intensivo di fisioterapia in acqua può risultare molto utile anche per contrastare la sindrome da immobilizzazione che costituisce una temibile complicanza di un’artrosi inveterata.
In molti casi, l’evoluzione del danno anatomico può essere amplificata da un inopportuno accanimento terapeutico. I pazienti, per sopportare il dolore, ricorrono ad antidolorifici potenti, che consentono la ripresa di attività palesemente controindicate, con il conseguente duplice danno di una vera e propria schiavitù da antalgici e di una drammatica accelerazione del danno anatomico. Per prevenire l’instaurarsi di deformità articolari e della conseguente grave e invalidante limitazione nello svolgimento delle comuni attività della vita quotidiana, è necessario un incisivo ed efficace programma di patient education, che è qualcosa di più della semplice informazione sulle caratteristiche generali della malattia. In molti Paesi Europei, il ruolo dell’educatore viene affidato ad un infermiere esperto, specificamente formato in comunicazione e counseling, che deve guidare il paziente nella realizzazione di non facili modifiche dello stile di vita. Il paziente deve comprendere che vi sono scarse probabilità di contrastare in modo ideale il processo artrosico con il solo ausilio dei farmaci. Andrebbe ricordato a tutti i soggetti con artrosi un saggio consiglio riportato nell’Arte della Guerra di Sun-Tzu: “Se conosci te stesso e conosci il tuo nemico, la vittoria è sicura”.
Un secondo aspetto molto importante per contrastare l’evoluzione del danno artrosico e per prevenire le deformità articolari è legato all’incisivo e rapido controllo delle fasi infiammatorie del processo artrosico. Episodi di flogosi articolare possono essere la conseguenza di un eccessivo sovraccarico funzionale o della presenza concomitante di altre malattie quali, ad esempio, la condrocalcinosi. In un’articolazione artrosica, il ripetersi di episodi infiammatori non prontamente contrastati favorirà una rapida accelerazione del danno cartilagineo. Anche in questo caso si applica mirabilmente un monito lapidario riportato nell’Arte della Guerra: “La rapidità è l’essenza della guerra”. Questo concetto, molto importante nella terapia dell’infiammazione articolare di qualsiasi natura, è stato ripreso in una campagna di sensibilizzazione dell’American Rheumatism Association con lo slogan di forte impatto psicologico: “Ferma l’artrite prima che l’artrite fermi te!” L’aderenza e la compliance terapeutica sono fortemente condizionate da pregiudizi negativi sull’efficacia e sulla tollerabilità delle diverse molecole. Nei confronti dell’attività antalgica del paracetamolo vi è, ad esempio, uno scetticismo molto diffuso per “esperienze negative precedenti”, spesso condizionate da errori di indicazione, di modalità e intervalli di somministrazione, nonché dalla radicata convinzione che il paracetamolo sia esclusivamente un antipiretico. Inoltre, nonostante l’ottima tollerabilità, il paracetamolo viene frequentemente assunto a dosi “omeopatiche”, ben lontane dai 3 grammi al giorno necessari per valutarne la reale efficacia antalgica.21
Il timore di effetti collaterali è uno degli elementi che più incide in modo negativo su aderenza e compliance. Pur essendo uno degli antalgici con il miglior profilo di tollerabilità, anche il paracetamolo non è immune da una ormai dilagante farmacofobia.
Le informazioni contenute nel Riassunto delle Caratteristiche del Prodotto (RCP), documento rivolto agli operatori sanitari, ma consultato anche dai pazienti tramite accessi online a banche dati, possono contribuire ad alimentare questo timore da parte di chi non è in grado di comprenderlo con consapevolezza. Si generano talora, in mancanza di specifiche competenze e informazioni, idee distorte sull’uso del farmaco a fronte di evidenze scientifiche che ne consigliano l’uso come primo approccio nella terapia del dolore artrosico anche nell’ottica di un corretto rapporto rischi/benefici.
Uno degli aspetti più controversi in materia di terapia antalgica riguarda la durata del trattamento. Mentre raccomandazioni e linee guida sono relativamente categoriche in merito a dosi e criteri di scelta del farmaco più appropriato, sulla durata della somministrazione dominano lacune, incertezze e contraddizioni. È evidente che nel trattamento del dolore artrosico cronico, un trattamento di pochi giorni risulta improponibile. Tuttavia, in considerazione dei potenziali effetti collaterali delle alternative farmacologiche nella terapia del dolore artrosico, il paracetamolo è stato correttamente definito come l’opzione più accettabile (“the least-worst option”).22,23
Alleanza terapeutica tra medico e paziente: una exit strategy
Il concetto di salute nel tempo si è modificato. Quello tradizionalmente conosciuto e definito dall’OMS negli anni Quaranta come assenza di malattia, è stato rivisto nel 1976 durante la conferenza di Alma Ata e successivamente in quella di Ottawa nel 1986 come “stato di completo benessere fisico, mentale e sociale e non semplicemente assenza di malattia o infermità”; i cambiamenti del contesto epidemiologico, demografico, organizzativo e tecnologico e le mutate consapevolezze e possibilità dei pazienti/cittadini spingono verso un concetto di salute più dinamico.24
Da una concezione olistica/complessiva e tendenzialmente rigida, venata di contenuti vagamente utopici che hanno reso la salute di fatto irraggiungibile, negli ultimi anni l’orientamento è quello di intendere la salute come un progressivo adattamento nonché come la capacità di raggiungere un equilibrio. Si presta quindi maggior attenzione ad un approccio funzionale-operativo, che focalizza l’attenzione sulla “capacità di adattarsi e autogestirsi di fronte alle sfide sociali, fisiche, emotive”. Questo è un processo di riadattamento proattivo, di fronte alle avversità, ai traumi, alle tragedie, agli stress, che consente di “risalire” ovvero di riprendere uno sviluppo nonostante un evento traumatico e/o la presenza di condizioni avverse; rappresenta un aspetto più dinamico e centrato sulla capacità degli individui di fronteggiare, mantenere e ripristinare la propria integrità, il proprio equilibrio e senso di benessere (resilienza) a fronte di condizioni di cronicità. L’alleanza terapeutica colloca il “curante” in una posizione di sostegno ed accompagnamento, con l’obiettivo di sviluppare competenze e consapevolezza del grado di malattia da parte del paziente oltre a garantire un appropriato uso delle terapie farmacologiche e non, unitamente alla riduzione dei fattori di rischio e/o aggravanti e allo stile di vita.25
I migliori risultati possibili, nell’ambito di una corretta strategia di trattamento dell’artrosi, possono essere raggiunti solo se si realizza una piena collaborazione tra medico e paziente. Questa regola generale, che vale per qualsiasi problematica clinica, è ancor più rilevante nel caso dell’artrosi. Se non si realizza una perfetta armonia tra terapia farmacologica e non farmacologica e se il paziente non adatta il proprio stile di vita e le proprie abitudini allo stadio evolutivo della propria malattia artrosica e non sviluppa un adeguato livello di competenza e conoscenza (empowerment), i risultati non potranno che essere deludenti. Occorre chiarire in modo inequivocabile che un incisivo ed efficace controllo della sintomatologia dolorosa non deve in alcun modo giustificare un calo di attenzione nei confronti della necessità di evitare il sovraccarico funzionale delle sedi colpite.26
Purtroppo, nell’approccio real life, la costruzione di una solida alleanza terapeutica tra medico e paziente trova il suo principale ostacolo nella virtuale impossibilità di attuare un incisivo ed efficace programma di patient education per il troppo breve arco di tempo dedicato alla visita e per la mancanza di personale adeguatamente formato in materia di educazione sanitaria, in grado di collaborare con il MMG per rafforzare competenze e capacità del paziente nel gestire la propria problematica (come possono essere l’infermiere esperto o un operatore sociale addestrato ed i programmi di medicina pro-attiva).
Quesiti aperti: risolvibili ed ancora inevasi
In materia di terapia dell’artrosi sono molti i quesiti aperti ai quali non è ancora possibile dare una risposta basata sui principi della evidenza clinica. Uno dei più rilevanti è relativo alla durata del trattamento del dolore. Negli stadi più avanzati di malattia e in soggetti che presentano controindicazioni al trattamento chirurgico, il dolore, per intensità e continuità, mal si presta ad un trattamento farmacologico intermittente. I pazienti sono così esposti ai rischi di un’automedicazione difficile da prevenire e da contenere.
Analogo è il problema dell’intervallo di tempo minimo tra due trattamenti intra-articolari con steroidi. In linea generale non si dovrebbero superare 3-4 infiltrazioni nel corso di un anno, ma vi può essere un certo margine di discrezionalità, a giudizio del medico, in particolari situazioni cliniche. Per quanto concerne la terapia intra-articolare con acido ialuronico, anche se le linee guida dell’American College of Rheumatology non la raccomandano nella coxartrosi e non ne valorizzano l’utilità nelle altre localizzazioni del processo artrosico, è ormai divenuta di largo impiego nella pratica clinica reumatologica e ortopedica. Il ricorso all’acido ialuronico può essere considerato nei soggetti che hanno presentato una inadeguata risposta alle misure non farmacologiche, ai FANS ed alla somministrazione intra-articolare di corticosteroidi.12
Nell’elenco dei farmaci per i quali non è emersa l’evidenza di efficacia nella terapia dell’artrosi, l’American College of Rheumatology ha incluso i bisfosfonati, la glucosamina, il condroitin solfato, l’idrossiclorochina, il metotrexato, il trattamento intra-articolare con gel piastrinico e con cellule staminali.12
Si può affermare, in conclusione, che allo stato attuale delle conoscenze non vi sono i presupposti per definire una strategia di trattamento ideale dell’artrosi per tre ordini di motivi:
- mancanza di biomarcatori sensibili di malattia;
- ampia variabilità intra-individuale e inter-individuale del decorso clinico;
- necessità di una valutazione personalizzata del rapporto rischio/beneficio.
È auspicabile che nel prossimo futuro si realizzi un consistente incremento dell’attività di ricerca nel campo della terapia del dolore artrosico e vengano chiariti i margini di incertezza sulle indicazioni dei farmaci di più comune impiego nella piramide terapeutica.
Gli auspicabili progressi dovranno comunque sempre basarsi sul presupposto che la terapia farmacologica del dolore artrosico deve essere considerata come un’arma tattica da inquadrare obbligatoriamente in una strategia a lungo termine di prevenzione e di contenimento dell’evoluzione del danno anatomico. L’importanza di combinare sempre la migliore tattica con la migliore strategia è mirabilmente espressa in un passo dell’Arte della Guerra di Sun Tzu (VI-V secolo a.C.): “la strategia senza la tattica è la più lenta strada per raggiungere la vittoria. La tattica senza strategia è il rumore che precede la sconfitta”.
Si ringrazia Angelini Pharma per il contributo incondizionato.


Di questa lunghissima esposizione, riguardante le terapie nel campo delle artrosi, sono rimasto sorpreso che non vi sia stato neanche un cenno verso le terapie delle infiammazioni osteoartrosiche mediante l'utilizzo dei principi attivi cortisonici. Tra l'altro, molto utilizzati dagli ortopedici. Francesco Odevaine (Interessato, per la sua consorte)